Внутриутробная гипоксия - Intrauterine hypoxia
| Внутриутробная гипоксия | |
|---|---|
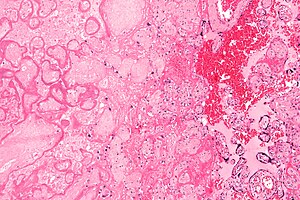 | |
| Микрофотография из инфаркт плаценты (слева от изображения), причина внутриутробной гипоксии. H&E пятно. | |
| Специальность | Педиатрия |
Внутриутробная гипоксия (также известная как гипоксия плода) возникает, когда плод лишенный адекватного предложения кислород. Это может быть связано с множеством причин, таких как пролапс или же окклюзия из пуповина, инфаркт плаценты и материнское курение. Ограничение внутриутробного развития может вызвать или быть результатом гипоксии. Внутриутробная гипоксия может вызвать повреждение клеток, которое происходит в Центральная нервная система (головной и спинной мозг). Это приводит к увеличению уровня смертности, включая повышенный риск синдром внезапной детской смерти (СВДС). Кислородная недостаточность у плода и новорожденного рассматривается как основной или способствующий фактор риска многочисленных неврологических и нейропсихиатрических расстройств, таких как эпилепсия, Синдром дефицита внимания и гиперактивности, расстройства пищевого поведения и церебральный паралич.[1][2][3][4][5][6]
Причина

Внутриутробная гипоксия может быть связана с состояниями матери, плаценты или плода.[7] Королевство и Кауфманн классифицируют три категории происхождения гипоксии плода: 1) пре-плацентарный (и мать, и плод гипоксичны), 2) маточно-плацентарный (мать в норме, но плацента и плод гипоксичны), 3) постплацентарный ( только плод гипоксичен).[8]
Пре-плацентарная гипоксия чаще всего вызывается внешней гипоксической средой (например, большой высотой). Это также может быть вызвано респираторными заболеваниями матери (такими как астма), сердечно-сосудистыми заболеваниями (такими как сердечная недостаточность, легочная гипертония, и цианотическая болезнь сердца ) и гематологические состояния (такие как анемия ).[9] Такие состояния, как ожирение, дефицит питательных веществ, инфекции, хронические воспаления и стресс, также могут влиять на снабжение матери кислородом и поглощение плода.[7]
Самая предотвратимая причина - курение матери. Курение сигарет беременными женщинами оказывает широкий спектр вредных воздействий на развивающийся плод.[10] Среди отрицательных эффектов: монооксид углерода индуцированная гипоксия тканей и плацентарная недостаточность что вызывает уменьшение кровотока из матка к плацента тем самым снижая доступность насыщенной кислородом крови для плода. Было показано, что плацентарная недостаточность в результате курения причинный эффект в развитии преэклампсия. В то время как некоторые предыдущие исследования предполагали, что окись углерода из сигаретного дыма может иметь защитный эффект против преэклампсии, недавнее исследование, проведенное Консорциумом генетики преэклампсии в Соединенном Королевстве, показало, что курильщики в пять раз чаще заболевают преэклампсией.[11]Никотин один был показан тератоген что влияет на автономная нервная система, что приводит к повышенной восприимчивости к поражению мозга, вызванному гипоксией.[11][12][13][14][15][16]Материнская анемия, в которую также вовлечено курение, является еще одним фактором, связанным с ИГ / БА.[требуется разъяснение ] Курение беременных женщин вызывает уменьшение количества красных кровяных телец у матери, тем самым уменьшая количество красных кровяных телец, доступных для кислорода. транспорт.[17][18][19]
Гипоксия матки и плаценты связана с аномальной имплантацией плаценты, нарушением ремоделирования сосудов и сосудистыми заболеваниями.[9] Это также связано с беременностями, осложненными: гестационная гипертензия, ограничение внутриутробного развития, и преэклампсия.[нужна цитата ]
Постплацентарная гипоксия связана с механической обструкцией пуповины, уменьшением кровотока в маточных артериях, прогрессирующей сердечной недостаточностью плода и генетическими аномалиями.[7][9]
Перинатальная травма головного мозга, возникшая в результате асфиксии при рождении, проявляющаяся в течение 48 часов после рождения, является формой гипоксическая ишемическая энцефалопатия.
Материнские последствия
Осложнения, возникающие из-за внутриутробной гипоксии, являются одними из основных причин преэклампсии.[20] Преэклампсия - это гипертоническое расстройство, которое возникает во втором триместре (после 20-й недели беременности) в результате плохой перфузии плаценты.[21] Исследования Всемирной организации здравоохранения показывают, что во всем мире около 14% (от 50 000 до 75 000 женщин) случаев материнской смертности ежегодно вызваны преэклампсией и эклампсией.[22]
Во время беременности женщины с преэклампсией сталкиваются с серьезным риском повреждения жизненно важных органов, таких как почки, печень, мозг и кровеносная система. Это гипертоническое расстройство также может вызывать повреждение плаценты, что приводит к таким проблемам, как преждевременные роды, выкидыши, отслойка плаценты или даже мертворождение. В некоторых случаях преэклампсия может в конечном итоге привести к инсульту и органной недостаточности. При отсутствии лечения преэклампсия может прогрессировать и превратиться в эклампсию, которая становится гораздо более тяжелой с добавлением судорог. Приступы эклампсии могут привести к неконтролируемым подергиваниям и потере сознания, что потенциально может привести к смерти матери или ребенка.[23]
Уход
В настоящее время известно, что лечение младенцев, страдающих асфиксией при рождении, путем снижения внутренней температуры тела является эффективной терапией для снижения смертности и улучшения неврологических исходов у выживших. гипотермия при неонатальной энцефалопатии начатое в течение 6 часов после рождения значительно увеличивает шансы на нормальную выживаемость у пораженных младенцев.[нужна цитата ]
Уже давно ведутся споры о том, следует ли реанимировать новорожденных с асфиксией при рождении 100% кислородом или обычным воздухом.[24] Было продемонстрировано, что высокие концентрации кислорода приводят к образованию кислорода. свободные радикалы, которые играют роль в реперфузионная травма после асфиксии.[25] Исследования Ола Дидрик Саугстад и другие привели к появлению новых международных руководств по реанимации новорожденных в 2010 году, в которых рекомендовалось использовать обычный воздух вместо 100% кислорода.[26][27] Повышение концентрации кислорода для матери мало влияет на плод, поскольку гипероксигенированная кровь плохо перфузирует место обмена плаценты.[28]
Основная этиология внутриутробной гипоксии служит потенциальной терапевтической мишенью. Если преэклампсия у матери[29] является основной причиной антигипертензивной терапии с задержкой роста плода (FGR), а сульфат магния - потенциальные методы лечения.[7] Антигипертензивное лечение используется для снижения артериального давления и предотвращения отека легких и кровоизлияний в мозг. Эффективный курс антигипертензивной терапии должен снизить артериальное давление до уровня ниже 160/110 мм рт. Сульфат магния действует как сосудорасширяющее средство, снижая сопротивление сосудов и защищая гематоэнцефалический барьер (ГЭБ). Целью этих методов лечения является продление беременности и увеличение выживаемости плода. Каждый день, полученный в результате внутриутробного лечения, увеличивает выживаемость плода и неповрежденную выживаемость на 1-2% до 28 недель беременности.[30]
Профилактика
Чтобы предотвратить внутриутробную гипоксию, можно провести медицинское обследование и оказать помощь, хотя это может быть затруднительно. Эти тесты не определяют непосредственно гипоксию, а вместо этого определяют общее самочувствие ребенка и гарантируют, что ребенок здоров, поскольку гипоксия вызывает широкий спектр реакций. Эти тесты могут включать пренатальное тестирование, такое как движение плода и уровни околоплодных вод, Допплерография, или ЧСС плода.[31] Еще одним фактором риска являются преждевременные роды, при которых медицинское вмешательство, такое как профилактика преждевременных родов или родоразрешение с помощью кесарева сечения, может использоваться в качестве профилактики внутриутробной гипоксии.[32]
Исследования показали связь между тетрагидробиоптерин (BH4) дефицит и гипоксия-ишемическое повреждение головного мозга, хотя необходимы дальнейшие исследования.[33] Измерение ЧД плода4 уровни могут быть другим способом остерегаться внутриутробной гипоксии.
Во время родов может возникнуть асфиксия при рождении, при которой кардиотокограф можно использовать для наблюдения за здоровьем ребенка во время родов.[34]
Эпидемиология
В Соединенных Штатах внутриутробная гипоксия и асфиксия при рождении были указаны вместе как десятая ведущая причина неонатальной смертности.[35]
Общество
ИГ / БА также является причинным фактором врожденных пороков сердца и кровообращения, которые являются шестым наиболее дорогостоящим состоянием, а также преждевременных родов и низкой массы тела при рождении, которые занимают второе место по стоимости и являются одним из факторов, способствующих развитию респираторного дистресс-синдрома у младенцев (РДС). известное как болезнь гиалиновых мембран, самое дорогое заболевание для лечения и причина номер один младенческой смертности.[36][37][38]
| Самое дорогое заболевание, которое лечится в больницах США. 4 из 10 связаны с внутриутробной гипоксией / асфоксией при рождении | Расходы | Больничная плата |
| 1. Детский респираторный дистресс-синдром | $45,542 | $138,224 |
| 2. Преждевременные роды и низкий вес при рождении | $44,490 | $119,389 |
| 6. Врожденные пороки сердца и кровообращения. | $35,960 | $101,412 |
| 9. Внутриутробная гипоксия или асфиксия при рождении. | $27,962 | $74,942 |
Медико-юридический
В Соединенных Штатах, согласно Годовому отчету Национального банка данных за 2006 год, случаи, связанные с акушерством, составили 8,7% от всех отчетов о выплатах врачам за 2006 год и имели самые высокие медианные суммы выплат (333 334 доллара США).[39]
Рекомендации
- ^ Маслова М.В., Маклакова А.С., Соколова Н.А., Ашмарин И.П., Гончаренко Е.Н., Крушинская Ю.В. (июль 2003 г.). «Влияние анте- и постнатальной гипоксии на центральную нервную систему и их коррекция пептидными гормонами». Неврология и поведенческая физиология. 33 (6): 607–11. Дои:10.1023 / А: 1023938905744. PMID 14552554. S2CID 1170955.
- ^ Хабек Д., Хабек Дж. С., Югович Д., Салихагич А. (2002). «[Внутриутробная гипоксия и синдром внезапной детской смерти]». Acta Medica Croatica. 56 (3): 109–18. PMID 12630342.
- ^ Bulterys MG, Greenland S, Kraus JF (октябрь 1990 г.). «Хроническая гипоксия плода и синдром внезапной детской смерти: взаимосвязь между курением матери и низким гематокритом во время беременности». Педиатрия. 86 (4): 535–40. PMID 2216618.
- ^ Пелег Д., Кеннеди К.М., Хантер С.К. (август 1998 г.). «Ограничение внутриутробного развития: идентификация и лечение». Американский семейный врач. 58 (2): 453–60, 466–7. PMID 9713399.
- ^ Розенберг А (июнь 2008 г.). «Новорожденный ЗВГР». Семинары по перинатологии. 32 (3): 219–24. Дои:10.1053 / j.semperi.2007.11.003. PMID 18482625.
- ^ Гонсалес Ф.Ф., Миллер С.П. (ноябрь 2006 г.). «Нарушает ли перинатальная асфиксия когнитивные функции без церебрального паралича?». Архив болезней детства. Фетальное и неонатальное издание. 91 (6): F454-9. Дои:10.1136 / adc.2005.092445. ЧВК 2672766. PMID 17056843.
- ^ а б c d Файерштайн Л., Верас М.М. (октябрь 2017 г.). «Гипоксия: от развития плаценты к программированию плода». Исследование врожденных дефектов. 109 (17): 1377–1385. Дои:10.1002 / bdr2.1142. PMID 29105382.
- ^ Kingdom JC, Kaufmann P (ноябрь 1997 г.). «Кислород и развитие ворсинок плаценты: истоки гипоксии плода». Плацента. 18 (8): 613–21, обсуждение 623–6. Дои:10.1016 / s0143-4004 (97) 90000-х. PMID 9364596.
- ^ а б c Хаттер Д., Королевство Дж., Джегги Э. (2010). «Причины и механизмы внутриутробной гипоксии и ее влияние на сердечно-сосудистую систему плода: обзор». Международный журнал педиатрии. 2010: 401323. Дои:10.1155/2010/401323. ЧВК 2963133. PMID 20981293.
- ^ Mund M, Louwen F, Klingelhoefer D, Gerber A (ноябрь 2013 г.). «Курение и беременность - обзор первого серьезного экологического фактора риска для будущего ребенка». Международный журнал экологических исследований и общественного здравоохранения. 10 (12): 6485–99. Дои:10.3390 / ijerph10126485. ЧВК 3881126. PMID 24351784.
- ^ а б Пипкин Ф.Б. (апрель 2008 г.). «Курение при умеренной / тяжелой преэклампсии ухудшает исход беременности, но отказ от курения ограничивает ущерб». Гипертония. 51 (4): 1042–6. Дои:10.1161 / ГИПЕРТЕНЗИЯAHA.107.106559. PMID 18259022.
- ^ Слоткин Т.А. (июнь 1998 г.). «Воздействие никотина или кокаина на плод: что хуже?». Журнал фармакологии и экспериментальной терапии. 285 (3): 931–45. PMID 9618392.
- ^ Bouhours-Nouet N, May-Panloup P, Coutant R, de Casson FB, Descamps P, Douay O и др. (Январь 2005 г.). «Курение матери связано с истощением митохондриальной ДНК и дефицитом комплекса III дыхательной цепи в плаценте». Американский журнал физиологии. Эндокринология и метаболизм. 288 (1): E171-7. Дои:10.1152 / ajpendo.00260.2003. PMID 15585597. S2CID 16661101.
- ^ Гогия Т.Е. (ноябрь 2005 г.). «[Риск развития синдрома югра при преэклампсии у беременных]». Новости медицины Грузии (128): 15–7. PMID 16369054.
- ^ Salafia CM, Minior VK, Pezzullo JC, Popek EJ, Rosenkrantz TS, Vintzileos AM (октябрь 1995 г.). «Ограничение внутриутробного развития у детей младше тридцати двух недель беременности: связанные патологические особенности плаценты». Американский журнал акушерства и гинекологии. 173 (4): 1049–57. Дои:10.1016/0002-9378(95)91325-4. PMID 7485292.
- ^ Kingdom JC, Kaufmann P (ноябрь 1997 г.). «Кислород и развитие ворсинок плаценты: истоки гипоксии плода». Плацента. 18 (8): 613–21, обсуждение 623–6. Дои:10.1016 / S0143-4004 (97) 90000-X. PMID 9364596.
- ^ Chełchowska M, Laskowska-Klita T (2002). «Влияние курения матери на некоторые маркеры статуса железа в пуповинной крови». Roczniki Akademii Medycznej W Bialymstoku. 47: 235–40. PMID 12533965.
- ^ Хабек Д., Хабек Ю.К., Иванисевич М., Джелмис Дж. (2002). «Табачный синдром плода и перинатальный исход». Диагностика и терапия плода. 17 (6): 367–71. Дои:10.1159/000065387. PMID 12393968. S2CID 46837857.
- ^ Бениршке К., Кауфманн П. (март 2000 г.). Патология плаценты человека (4-е изд.). Springer. п. 453. ISBN 978-0-387-98894-8.
- ^ Thompson LP, Crimmins S, телугу BP, Turan S (сентябрь 2015 г.). «Внутриутробная гипоксия: клинические последствия и терапевтические перспективы». Исследования и отчеты по неонатологии. 5: 79–89. Дои:10.2147 / RRN.S57990.
- ^ Издательство, Harvard Health. «Преэклампсия и эклампсия». Гарвардское Здоровье. Получено 2020-07-28.
- ^ Say L, Chou D, Gemmill A, Tunçalp Ö, Moller AB, Daniels J, Alkema L (июнь 2014 г.). «Глобальные причины материнской смертности: анализ ВОЗ». The Lancet Global Health. 2 (6): e323–33. Дои:10.1016 / S2214-109X (14) 70227-X. PMID 25103301.
- ^ Перес Г.М., Мариана М., Кайррао Э. (январь 2018 г.). «Преэклампсия и эклампсия: обновленная информация о фармакологическом лечении, применяемом в Португалии». Журнал сердечно-сосудистого развития и заболеваний. 5 (1): 3. Дои:10.3390 / jcdd5010003. ЧВК 5872351. PMID 29367581.
- ^ Дэвис П.Г., Тан А., О'Доннелл С.П., Шульце А. (2004). «Реанимация новорожденных 100% кислородом или воздухом: систематический обзор и метаанализ». Ланцет. 364 (9442): 1329–33. Дои:10.1016 / S0140-6736 (04) 17189-4. PMID 15474135. S2CID 24825982.
- ^ Куцше С., Ильвес П., Киркеби О.Дж., Saugstad OD (Июнь 2001 г.). «Производство перекиси водорода в лейкоцитах при церебральной гипоксии и реоксигенации 100% или 21% кислорода у новорожденных поросят». Педиатрические исследования. 49 (6): 834–42. Дои:10.1203/00006450-200106000-00020. PMID 11385146.
- ^ Рекомендации ILCOR по неонатальной реанимации, 2010 г.
- ^ «Норвежский педиатр, удостоенный награды Афинского университета». Norway.gr.
- ^ Семена AE, Escarcena L (сентябрь 1974 г.). «Профилактика и коррекция ацидоза и гипоксии плода». Клиническое акушерство и гинекология. 17 (3): 115–34. Дои:10.1097/00003081-197409000-00008. PMID 4606933.
- ^ «Материнская преэклампсия». Клиника Майо.
- ^ Башат А.А., Косми Э., Билардо С.М., Вольф Х., Берг С., Ригано С. и др. (Февраль 2007 г.). «Предикторы неонатального исхода при дисфункции плаценты с ранним началом». Акушерство и гинекология. 109 (2 Pt 1): 253–61. Дои:10.1097 / 01.AOG.0000253215.79121.75. PMID 17267821. S2CID 25449681.
- ^ Салихагич-Кадич А., Медич М., Югович Д., Кос М., Латин V, Кусан Юкич М., Арбейл П. (июль 2006 г.). «Цереброваскулярная реакция плода на хроническую гипоксию - значение для предотвращения повреждения головного мозга» (PDF). Журнал материнско-фетальной и неонатальной медицины. 19 (7): 387–96. Дои:10.1080/14767050600637861. PMID 16923693. S2CID 8301182.
- ^ «Профилактика гипоксико-ишемической энцефалопатии (ГИЭ)». Центр помощи HIE. Получено 2020-07-28.
- ^ Васкес-Вивар Дж., Уитсетт Дж., Деррик М., Джи Х, Ю Л., Тан С. (сентябрь 2009 г.). «Тетрагидробиоптерин в профилактике гипертонии при гипоксии головного мозга плода». Анналы неврологии. 66 (3): 323–31. Дои:10.1002 / ana.21738. ЧВК 2785106. PMID 19798726.
- ^ Чандрахаран Э, Арулкумаран С (август 2007 г.). «Профилактика асфиксии при рождении: адекватное реагирование на результаты кардиотокографа (КТГ)». Лучшие практики и исследования. Клиническое акушерство и гинекология. Управление рисками в акушерстве и гинекологии. 21 (4): 609–24. Дои:10.1016 / j.bpobgyn.2007.02.008. PMID 17400026.
- ^ «Смертность: предварительные данные за 2004 год». Национальный центр статистики здравоохранения.
- ^ Руэда-Клаузен CF, Morton JS, Davidge ST (март 2009 г.). «Влияние ограничения внутриутробного развития, вызванного гипоксией, на сердечно-легочную структуру и функцию в зрелом возрасте». Сердечно-сосудистые исследования. 81 (4): 713–22. Дои:10.1093 / cvr / cvn341. PMID 19088083.
- ^ Хитрый PD, Дрю JH (март 1981). «Массивное легочное кровотечение: причина внезапной неожиданной смерти у детей с серьезной задержкой роста». Австралийский педиатрический журнал. 17 (1): 32–4. Дои:10.1111 / j.1440-1754.1981.tb00010.x. PMID 7247876.
- ^ «Болезнь гиалиновой мембраны». eMedicine.
- ^ «Годовой отчет Национального банка данных практикующих специалистов за 2006 год» (PDF).
внешняя ссылка
- Zanelli SA. «Гипоксико-ишемическая травма головного мозга у новорожденного». Medscape. WebMD LLC.
- Zanelli SA. «Гипоксико-ишемическая энцефалопатия». Medscape. WebMD LLC.
- Джонсон К. «Четкие критерии определения асфиксии при рождении». Medscape. WebMD LLC.
| Классификация |
|---|
