Снотворное - Sleep medicine - Wikipedia
| Система | Дыхательная система, Сердечно-сосудистая система, Нервная система |
|---|---|
| Существенный болезни | Бессонница, Апноэ во сне, Нарколепсия |
| Существенный тесты | Исследование сна |
| Специалист | Врач медицины сна |
| Род занятий | |
|---|---|
| Имена | Врач |
Сферы деятельности | Лекарство |
| Описание | |
Требуется образование |
|
Снотворное медицинская специальность или узкая специальность посвящен диагностике и терапия из спать беспорядки и расстройства.[1] С середины 20-го века исследования предоставили новые знания и дали ответы на многие вопросы о функционировании сна и бодрствования.[2] Быстро развивающаяся область[3] стала признанной медицинской специальностью в некоторых странах. Стоматологическая медицина сна также имеет право на сертификация платы в некоторых странах. Правильно организованный, минимум 12 месяцев, аспирант программы обучения все еще определяются в Соединенных Штатах.[4][5] В некоторых странах исследователи сна и врачи лечить пациентов могут одни и те же люди.
Первый сон клиники в США были созданы в 1970-х годах заинтересованными врачами и техники; изучение, диагноз и лечение обструктивных апноэ во сне были их первыми задачами. Еще в 1999 году практически любой американский врач, не имеющий специальной подготовки в медицине сна, мог открыть сон лаборатория.[6]
Расстройства и нарушения сна широко распространены и могут иметь серьезные последствия для пораженных людей, а также экономические и другие последствия для общества.[7][8][9][10] Национальный совет по безопасности на транспорте США, по словам доктора Чарльз Чейслер, член Медицинского института и директор Медицинская школа Гарвардского университета Отделение медицины сна в Бригам и женская больница, обнаружил, что основная причина (31%) аварий тяжелых грузовиков со смертельным исходом для водителя связана с усталостью (хотя редко связана напрямую с нарушениями сна, такими как апноэ во сне), с наркотиками и алкоголем в качестве причины номер два ( 29%).[11] Недосыпание также был значительным фактором драматических аварий, таких как Разлив нефти Exxon Valdez, ядерные инциденты на Чернобыль и Три Майл Айленд и взрыв космического корабля Претендент.[12]
Объем и классификация
Компетентность в медицине сна требует понимания множества очень разнообразных расстройств, многие из которых имеют сходные симптомы Такие как повышенная дневная сонливость, что при отсутствии волевого недосыпание, «почти неизбежно вызвано идентифицируемым и поддающимся лечению расстройством сна», например, апноэ во сне, нарколепсия, идиопатическая гиперсомния, Синдром Клейне-Левина, связанные с менструацией гиперсомния, идиопатический рецидивирующий ступор, или нарушения циркадного ритма.[13] Еще одна распространенная жалоба: бессонница, набор симптомов, которые могут иметь множество причин, как физических, так и психических. Ведение в различных ситуациях сильно отличается и не может быть предпринято без правильного диагноза.
ICSD, В Международная классификация нарушений сна,[14][15] была реструктурирована в 1990 году по сравнению с предыдущей версией, чтобы включить только один код для каждой диагностической записи и классифицировать расстройства по патофизиологический механизм, насколько это возможно, а не путем первичной жалобы. Обучение медицине сна носит междисциплинарный характер, и нынешняя структура была выбрана для поощрения мультидисциплинарного подхода к диагностике. Расстройства сна часто не вписываются в традиционную классификацию; дифференциальные диагнозы перекрестные медицинские системы. Незначительные исправления и обновления МКУР были внесены в 1997 г. и в последующие годы. Настоящая система классификации фактически следует группировкам, предложенным Натаниэль Клейтман, "отец исследований сна", в своей основополагающей книге 1939 г. Сон и бодрствование.
В пересмотренном ICSD, ICSD-R, первичные нарушения сна были разделены на подгруппы (1) диссомнии, которые включают те, которые вызывают жалобы на бессонницу или чрезмерную сонливость, и (2) парасомнии, которые не вызывают этих первичных жалоб, а проявляются во сне. Дальнейшее подразделение диссомний сохраняет целостность нарушения циркадного ритма сна, как это было предписано около 200 докторами и исследователями со всего мира, которые участвовали в процессе в период с 1985 по 1990 годы. Последними двумя подгруппами были (3) раздел о медицинских или психиатрических расстройствах сна и (4) раздел о предлагаемых новых расстройствах. Авторы сочли заголовок «медицинский или психиатрический» менее чем идеальным, но лучше, чем альтернатива «органический или неорганический», который с большей вероятностью изменится в будущем. Подробные схемы отчетности предназначены для предоставления данных для дальнейшего исследования. Второе издание, названное ICSD-2, было опубликовано в 2005 году.
MeSH, Рубрики медицинской тематики,[16] служба Национальной медицинской библиотеки США и Национальных институтов здравоохранения использует аналогичные широкие категории: (1) диссомнии, включая нарколепсию, апноэ и расстройства сна циркадного ритма, (2) парасомнии, которые включают, среди прочего, бруксизм (шлифовка зубов), лунатизм и ночное недержание мочи и (3) нарушения сна, вызванные медицинскими или психическими заболеваниями. Используемая система создает «деревья», подходящие к каждому диагнозу с нескольких точек зрения, так что каждое расстройство может быть известно по нескольким кодам.
DSM-IV-TR, Диагностическое и Статистическое Руководство по Психическим Расстройствам, Издание четвертое, редакция текста,[17] используя тот же диагностические коды как Международная статистическая классификация болезней и проблем, связанных со здоровьем (ICD), подразделяет нарушения сна на три группы: (1) первичные нарушения сна, как диссомнии, так и парасомнии, предположительно являющиеся результатом эндогенного нарушения механизмов генерации сна и бодрствования или временных механизмов, (2) вторичные по отношению к психическим расстройствам и (3) связанные с общим заболеванием или злоупотреблением психоактивными веществами.
Недавнее мышление открывает общую причину для настроение и нарушения сна, возникающие у одного и того же пациента; в обзоре 2010 г. говорится, что у людей «однонуклеотидные полиморфизмы в Часы и другие гены часов были связаны с депрессией »и что« доказательства того, что расстройства настроения связаны с нарушенными или, по крайней мере, неправильно рассчитанными циркадными ритмами, предполагают, что стратегии лечения или лекарства, направленные на восстановление «нормального» циркадного ритма, могут быть клинически полезными ».[18]
История
Врач 16-го века писал, что многие рабочие задремали изнуренными в начале каждой ночи; половые сношения с женами обычно происходят в период просмотра, после восстановительного первого сна.[19] Антропологи обнаруживают, что изолированные общества без электрический свет спать по разным образцам; они редко напоминают нашу современную привычку спать за одну восьмичасовую схватку.[20] Много написано о сонник, с библейских времен до Фрейд, но сам сон исторически рассматривался как пассивное состояние отсутствия бодрствования.[21]
Концепция медицины сна относится ко второй половине 20 века. Благодаря быстро растущим знаниям о сне, включая рост области исследований хронобиология примерно с 1960 г. и открытия Быстрый сон (1952–53) и апноэ во сне (впервые описанное в медицинской литературе в 1965 г.) медицинское значение сна было признано. Медицинское сообщество начало уделять больше внимания, чем раньше, первичным нарушениям сна, таким как апноэ во сне, а также роли и качеству сна при других состояниях. К 1970-м годам в США и во многих западных странах в течение следующих двух десятилетий были основаны клиники и лаборатории, посвященные изучению сна и лечению его расстройств. Большинство врачей по сну в первую очередь интересовались апноэ; некоторые были специалистами по нарколепсии. Пока еще не было ничего, что могло бы ограничить использование титула «врач сна», и возникла потребность в стандартах.
В базовой медицинской подготовке проблемам со сном уделяется мало внимания;[22] по словам Бенка в ней рассмотрение Диагностика и лечение хронической бессонницы (2005), большинство врачей «недостаточно подготовлены в отношении сна и нарушений сна», и опрос в 1990–91 годах 37 американских медицинские школы показали, что нарушения сна и сна были «покрыты» в среднем менее чем за два (2) часа общего времени обучения.[23] В обзоре Benca цитируется обзор Papp et al. За 2002 год. более 500 врачи первичного звена которые самостоятельно сообщили о своих знаниях о нарушениях сна следующим образом: Отлично - 0%; Хорошее - 10%, Удовлетворительное - 60%; и Плохо - 30%. Обзор более 50 исследований показывает, что и врачи, и пациенты Похоже, неохотно обсуждают жалобы на сон, отчасти из-за восприятия того, что лечение бессонницы неэффективно или связано с риском, а также:
Врачи могут избегать изучения таких проблем, как проблемы со сном, чтобы не иметь дело с проблемами, которые могут занять больше времени, чем обычно отведено пациенту.[23]
Кроме того, в редакционной статье Американского колледжа грудных врачей (пульмонологи ') журнал ГРУДЬ в 1999 году был весьма обеспокоен Загадки в медицине сна. Автор, в то время возглавлявшая секцию сна своей организации, спросила: «Что требуется для создания лаборатории сна? Деньги и здание! Любой может открыть лабораторию сна, и, похоже, почти все готовы».[6] На аккредитация для лабораторий сна, продолжает она: «Эта аккредитация, однако, в настоящее время не требуется большинством штатов или, что более важно, большинством страхование перевозчикам для возмещения ... Существует также Американский совет по медицине сна (ABSM), который сертифицирует людей как специалистов по сну. Эта сертификация, по-видимому, делает этих людей более квалифицированными для работы в лаборатории сна; однако сертификат не требуется для работы в лаборатории или чтения исследований сна ». На рубеже веков она беспокоилась:
Не все пациенты с гиперсомния у вас апноэ во сне, и другие диагнозы могут быть пропущены, если врач обучен только диагностике и лечению апноэ во сне. Кроме того, когда врач руководит лабораторией сна, его «считают» экспертом по сну, и его просят оценить и лечить все типы нарушений сна, когда они не имеют для этого надлежащей подготовки.[6]
В Великобритании знания медицины сна и возможности диагностики и лечения, похоже, отстают. Guardian.co.uk цитирует директора Имперский колледж здравоохранения Центр сна: «Одна проблема заключается в том, что в этой стране было относительно мало обучения медицине сна - конечно, нет структурированного обучения врачей сна».[24] Сайт здравоохранения Имперского колледжа[25] проявляет внимание к обструктивное апноэ во сне синдром (СОАС) и очень немногие другие расстройства, особенно не включая бессонницу.
Обучение и сертификация
Мировой
Всемирная федерация обществ исследования сна и медицины сна (WFSRSMS) была основана в 1987 году. Как следует из названия, ее члены занимаются фундаментальными и клиническими исследованиями, а также медициной. Общества-члены в Северной и Южной Америке являются Американская академия медицины сна (AASM), издатель Журнал клинической медицины сна; то Общество исследования сна (SRS), издатель СПАТЬ; то Канадское общество сна (CSS) и Федерация латиноамериканских обществ сна (FLASS). WFSRSMS способствует как исследованиям сна, так и обучению и обучению врачей.
Африка
Медицинские колледжи Южной Африки (CMSA) выдают четко очерченный диплом по медицине сна Колледжа неврологов Южной Африки: DSM (SA),[26] который впервые был обнародован Советом по профессиям здравоохранения в 2007 году.[27] Недавно созданное Южноафриканское общество медицины сна (SASSM) было основано на первом конгрессе в феврале 2010 года.[28][29] Состав общества разнообразен; в него входят врачи общей практики, ЛОР хирурги, пульмонологи, кардиологи, эндокринологи и психиатры.
Азия
Членами WFSRSMS в Азии являются Австралазийская ассоциация сна (ASA) Новой Зеландии и Австралии и Азиатское общество исследования сна (ASRS), зонтичная организация обществ нескольких азиатских стран.
Европа
Европейское общество исследования сна (ESRS) является членом WFSRSMS. Ассамблея национальных обществ сна (ANSS), в которую по состоянию на 2007 год входят как медицинские, так и научные организации из 26 стран, является официальным органом ESRS. ESRS опубликовал Европейское руководство по аккредитации для SMC (Центры медицины сна), первое из нескольких предложенных руководств по координации и продвижению науки и медицины сна в Европе.
Соединенные Штаты

В Американская академия медицины сна (AASM), основанная в 1978 году, до 1990 года руководила процессом сертификации и экзаменов по медицине сна для врачей. Американский совет медицины сна (ABSM) была учреждена в 1991 году и взяла на себя вышеупомянутые обязанности. С 2007 года ABSM прекратил проводить свою экспертизу, поскольку признал, что процесс экспертизы, признанный Американский совет медицинских специальностей (ABMS) была выгодна для этой области.[30] Кандидаты, сдавшие экзамен ABSM в 1978–2006 годах, сохраняют пожизненную сертификацию как дипломаты этой организации.[31]
В Американский совет психиатрии и неврологии (ABPN) и соответствующие советы по внутренним болезням, педиатрии и отоларингологии (уши, нос и горло, ЛОР) теперь коллективно проводят сертификационный экзамен по медицине сна для своих членов. Каждый совет контролирует необходимые 12 месяцев формального обучения своих кандидатов, в то время как экзамен проводится для всех из них одновременно в одном месте. За первые пять лет, 2007–2011 гг., В течение "дедушка, "был" путь практики "для сертифицированных специалистов ABSM, в то время как дополнительные согласованные требования должны были быть добавлены после 2011 года. Сеть ABPN предоставляет информацию о путях, требованиях и экзамене на своем веб-сайте.[32] Кроме того, в настоящее время существует четыре доски Бюро специалистов-остеопатов Американской остеопатической ассоциации которые проводят сертификационные экзамены по медицине сна. Американские остеопатические советы Семейная медицина, Медицина внутренних органов, Неврология и Психиатрия, и Офтальмология и отоларингология выдавать свидетельства о повышении квалификации кандидатам врачей.[33]
Медицина сна стала признанной специализацией в анестезиология, медицина внутренних органов, семейная медицина, педиатрия, отоларингология, психиатрия и неврология в США. Сертификация по медицине сна несколькими «Членами Совета» ABMS показывает, что специалист:
продемонстрировал опыт диагностики и лечения клинических состояний, возникающих во время сна, нарушающих сон или вызванных нарушениями цикла бодрствование-сон. Этот специалист имеет опыт анализа и интерпретации результатов комплексной полисомнографии, а также хорошо разбирается в новых исследованиях и управлении лабораторией сна.[34]
Пульмонологи, которые уже являются узкими специалистами в области внутренней медицины, могут быть приняты в состав совета и сертифицированы по медицине сна всего через шесть месяцев. общение, опираясь на свои знания о проблемах дыхания, связанных со сном, а не на обычную двенадцатимесячную стажировку, требуемую от других специалистов.[35]
Сонная стоматология (бруксизм, храп и апноэ во сне), хотя и не признан одним из девяти стоматологические специальности, имеет право на сертификацию Американского совета стоматологической медицины сна (ABDSM). Полученный в результате статус дипломата признан AASM, и эти дантисты организованы в Академии стоматологической медицины сна (США).[36] Квалифицированные стоматологи сотрудничают с докторами сна в аккредитованных центрах сна и могут предоставить несколько видов лечения. оральные приспособления или хирургия верхних дыхательных путей для лечения нарушений дыхания, связанных со сном[37] а также скрежетание и стискивание зубов.
Лаборатории по лечению нарушений дыхания, связанных со сном, аккредитованы AASM и обязаны соблюдать Кодекс медицинской этики Американской медицинской ассоциации. Новый и очень подробный Стандарты аккредитации доступны в Интернете.[38] Центры или клиники по лечению нарушений сна аккредитованы одним и тем же органом, будь то на базе больниц, университетов или «отдельно стоящих»; они обязаны проводить тестирование и лечение все нарушения сна и наличие в штате специалиста по сну, сертифицированного Американским советом медицины сна и отвечающего аналогичным стандартам.
Методы диагностики
Принятие тщательного история болезни имея в виду альтернативу диагнозы и возможность более чем одного недуга у одного и того же пациента - это первый шаг. Симптомы очень разных расстройств сна могут быть схожими, и необходимо определить, являются ли какие-либо психиатрические проблемы первичными или вторичными.
История пациента включает предыдущие попытки лечения и выживания, а также тщательный анализ лекарств. Дифференциация преходящих заболеваний от хронических и первичных от вторичных влияет на направление оценки и планы лечения.[39]
В Шкала сонливости Эпворта (ESS), предназначенный для указания на сонливость и связанный с апноэ во сне,[40] или другие анкеты, предназначенные для измерения повышенная дневная сонливость, являются диагностическими инструментами, которые можно многократно использовать для измерения результатов лечения.
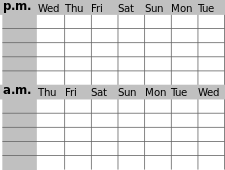
А дневник сна, также называемый журналом сна или журналом сна, который пациент ведет дома не менее двух недель, хотя и является субъективным, может помочь определить степень и характер нарушения сна и уровень бдительности в нормальной среде. Также может быть полезен параллельный журнал, который ведет родитель или партнер по кровати, если таковой имеется. Журналы сна также можно использовать для самоконтроля и в связи с поведенческими и другими методами лечения. Изображение в верхней части этой страницы, с ночным временем в середине и выходными в середине, показывает макет, который может помочь в выявлении тенденций.
An актиграф Устройство - это устройство для определения движения, которое носят на запястье, как правило, в течение одной или двух недель. Он дает общее представление о циклах сна и бодрствования и часто используется для проверки дневника сна. Это рентабельно, когда не требуется полная полисомнография.
Полисомнография[41] выполняется в лаборатории сна, пока пациент спит, предпочтительно в обычное время сна. Полисомнограмма (ПСГ) объективно фиксирует стадии сна и респираторные события. Он показывает несколько каналов электроэнцефалограмма (ЭЭГ), электроокулограмма (EOG), ЭКГ (ЭКГ), носовой и оральный поток воздуха, движения живота, груди и ног, а также уровень кислорода в крови. Одна часть полисомнограммы иногда измеряется дома с помощью портативного оборудования, например оксиметрия, который регистрирует уровень кислорода в крови в течение ночи. Полисомнография обычно не используется при обследовании пациентов с бессонницей или нарушениями циркадного ритма, за исключением случаев, когда это необходимо для исключения других нарушений.[39] Обычно это окончательный тест на апноэ во сне.
Тесты на сон в домашних условиях (HST) или тесты на апноэ во сне в домашних условиях (HSAT) - это типы исследований сна, которые можно проводить дома у пациента для выявления обструктивного апноэ во сне. Использование этих устройств увеличивается благодаря их удобству и экономической эффективности.
А Тест множественной задержки сна (MSLT) часто выполняется в течение всего дня после полисомнографии, когда электроды и другое оборудование все еще на месте. Пациенту дают возможность вздремнуть каждые два часа; тест измеряет количество минут, которое проходит от начала дневного сна до первых признаков сна. Это показатель дневной сонливости; это также показывает, Быстрый сон достигается во время короткого сна, что является типичным признаком нарколепсия.
Визуальные исследования может быть выполнено, если пациент должен быть обследован на нейродегенеративное заболевание или для определения препятствия при обструктивном апноэ во сне.[39]
Лечение


Когда жалобы на сон являются вторичными по отношению к боли, другим медицинским или психиатрическим диагнозам или злоупотреблению психоактивными веществами, может потребоваться лечение как основной причины, так и проблем со сном.
Когда основная причина проблем со сном не сразу очевидна, обычно в первую очередь предлагаются поведенческие методы лечения. Они варьируются от обучение пациентов о гигиена сна к когнитивно-поведенческая терапия (CBT). Исследования как молодых, так и пожилых людей[43][44] сравнили КПТ с лекарствами и обнаружили, что КПТ следует рассматривать как экономически эффективное вмешательство первой линии при хронической бессоннице, не в последнюю очередь потому, что результаты могут быть сохранены при долгосрочном наблюдении. Сонные врачи и психологи, по крайней мере в США, не пришли к единому мнению о том, кто должен проводить когнитивно-поведенческую терапию, и о том, должны ли центры сна иметь в штате психологов.[45] В Великобритании количество терапевтов, прошедших обучение КПТ, ограничено.[46] поэтому CBT не широко доступна на NHS.
Поведенческая терапия включает постепенное расслабление, контроль стимулов (чтобы восстановить связь между кроватью и сонливостью), ограничение времени нахождения в постели для повышения эффективности сна и развенчание неправильных представлений о сне.[17][47]
Фармакотерапия необходимо для некоторых условий. Лекарства могут быть полезны при острой бессоннице и некоторых парасомниях. Он почти всегда необходим при лечении нарколепсии и идиопатической гиперсомнии наряду с запланированным коротким сном и тщательным наблюдением.
Хронические нарушения циркадного ритма, наиболее частым из которых является: нарушение фазы сна, может управляться специально заданной яркой световая терапия обычно утром, терапия тьмы за несколько часов до сна и назначенный пероральный прием гормона мелатонин. Хронотерапия также назначается при нарушениях циркадного ритма, хотя результаты обычно недолговечны. Также могут быть назначены стимуляторы.[48] Когда эти методы лечения оказываются безуспешными, может быть показано консультирование, чтобы помочь человеку адаптироваться и жить с этим заболеванием. Люди с этими расстройствами, которые выбрали образ жизни в соответствии со своим режимом сна, не нуждаются в лечении, хотя им может потребоваться диагноз, чтобы избежать необходимости встречаться на приемах или совещаниях во время сна.[49][50][51]
Постоянное положительное давление в дыхательных путях (CPAP), двухуровневое непрерывное положительное давление в дыхательных путях (BiPAP) или аналогичные аппараты можно использовать дома каждую ночь для эффективного лечения связанных со сном нарушений дыхания, таких как апноэ. В более легких случаях эффективными альтернативными методами лечения могут быть оральные приспособления. В легких случаях у полных людей снижение веса может быть достаточным, но оно обычно рекомендуется в качестве дополнения к лечению CPAP, поскольку поддерживать потерю веса сложно. В некоторых случаях операция на верхних дыхательных путях, как правило, выполняется отоларингологом / хирургом головы и шеи или иногда стоматологом и челюстно-лицевым хирургом. врач хирург, отображается.[39] Эти процедуры предотвращают коллапс дыхательных путей, который нарушает дыхание во время сна.[52] Исследование 2001 г., опубликованное Ханс-Вернер Гессманн в Журнале медицины сна и психологии сна обнаружили, что пациенты, которые практиковали серию электрических стимуляций надподъязычных мышц языка в течение 20 минут в день, демонстрировали заметное снижение симптомов апноэ во сне через два месяца. После успешного завершения лечения у пациентов было в среднем на 36% меньше эпизодов апноэ.[53][54]
Влияние рака на сон, по данным Национального института рака (NCI), около 50% больных раком имеют проблемы со сном. Проблемы со сном могут включать синдром беспокойных ног (СБН), фрагментированный сон или бессонницу. Некоторые отчеты показывают, что до 80% пациентов, проходящих курс лечения рака, страдают той или иной формой бессонницы. Одной из важных причин проблем со сном является стресс, неуверенность и страх. У других пациентов возникают проблемы со сном непосредственно из-за их лечения, в то время как другие испытывают боль, которая влияет на качество сна. Другие факторы включают диету и неоптимальные условия сна. Было также показано, что рак является причиной учащенного апноэ во сне, что усугубляет потенциальные проблемы.[55][56]
Смотрите также
Рекомендации
- ^ "Описание специальности медицины сна". Американская медицинская ассоциация.
- ^ Бингхэм, Роджер; Терренс Сейновски; Джерри Сигел; Марк Эрик Дайкен; Чарльз Чейслер; Пол Шоу; Ральф Гринспен; Сатчин Панда; Филип Лоу; Роберт Стикголд; Сара Медник; Аллан Пак; Луис де Лесеа; Дэвид Динджес; Дэн Крипке; Джулио Тонони (февраль 2007 г.). «Просыпаясь, чтобы заснуть» (Несколько видео с конференции). Научная сеть. Получено 2008-01-25.
- ^ Kvale, Paul A .; Питер Д. Вагнер; Лоуренс Дж. Эпштейн (2005). «Легочные врачи в практике медицины сна». Грудь. Американский колледж грудных врачей. 128 (6): 3788–90. Дои:10.1378 / сундук.128.6.3788. PMID 16354845. Архивировано из оригинал на 2005-12-16. Получено 2008-07-27.
Медицина сна переживает период быстрого роста и созревания.
- ^ Королевский австралазийский колледж врачей (август 2006 г.). «Требования к обучению врачей 2004». Архивировано из оригинал на 2008-07-25. Получено 2008-07-28.
- ^ Рамирес, Армандо Ф .; Элейн С. Белл (март 2007 г.). «Сертификация Совета по специальностям остеопатии». J Am Osteopath Assoc. Американская остеопатическая ассоциация. 107 (3): 117–125. PMID 17485568. Архивировано из оригинал на 2008-09-07. Получено 2008-07-27.
- ^ а б c Коллоп Н.А. (март 1999 г.). «Загадки в медицине сна». Грудь. 115 (3): 607–8. Дои:10.1378 / сундук.115.3.607. PMID 10084459. Архивировано из оригинал на 2013-01-12.
- ^ Охайон М.М. (сентябрь 2007 г.). «[Распространенность и коморбидность нарушений сна в общей популяции]». Преподобный Прат (На французском). 57 (14): 1521–8. PMID 18018450.
В Международной классификации нарушений сна перечислено более 80 различных диагнозов нарушений сна.
- ^ Сигурдсон К; Ayas NT (январь 2007 г.). «Последствия нарушения сна для здоровья и безопасности населения». Может. J. Physiol. Pharmacol. 85 (1): 179–83. Дои:10.1139 / y06-095. PMID 17487258.
- ^ Саммерс МО; Crisostomo MI; Степанский Э.Ю. (июль 2006 г.). «Последние достижения в классификации, оценке и лечении бессонницы». Грудь. 130 (1): 276–86. Дои:10.1378 / сундук.130.1.276. PMID 16840413.
- ^ Рабочая группа Национального института сердца, легких и крови по проблеме сонливости, председатель Дэвид Ф. Дингс (август 1997 г.). «Отчет рабочей группы по проблеме сонливости» (PDF). Национальные институты здоровья. Получено 2008-07-27.CS1 maint: несколько имен: список авторов (связь)
- ^ Чейслер, Чарльз А. (2003). «Патофизиология и лечение нарушений циркадного ритма сна» (Видео). MedScape. стр. Слайд 10 из 32. Получено 2008-10-22.
- ^ «Сон, производительность и общественная безопасность». Отделение медицины сна в Гарвардской медицинской школе и Образовательный фонд WGBH. Декабрь 2007 г.. Получено 2008-07-27.
- ^ Маховальд, М.В. (март 2000 г.). «Что вызывает чрезмерную дневную сонливость ?: оценка, позволяющая отличить лишение сна от нарушений сна». Последипломная медицина. 107 (3): 108–23. Дои:10,3810 / пгм. 2000.03.932. PMID 10728139. S2CID 42939232. Архивировано из оригинал 30 мая 2008 г.. Получено 2008-07-27.
- ^ Американская академия медицины сна (2001). Международная классификация нарушений сна, новая редакция: Руководство по диагностике и кодированию (PDF). Чикаго, Иллинойс: Американская академия медицины сна. ISBN 978-0-9657220-1-8. Архивировано 27 сентября 2007 года.. Получено 2008-07-27.CS1 maint: BOT: статус исходного URL-адреса неизвестен (связь)
- ^ Торпи MJ (июнь 2005 г.). «Какие клинические состояния вызывают нарушение бдительности?». Сон Мед. 6 Дополнение 1: S13–20. Дои:10.1016 / S1389-9457 (05) 80004-8. PMID 16140241.
- ^ «Медицинские тематические рубрики». 14 января 2008 г.. Получено 2008-07-27.
- ^ а б Нарушения сна в eMedicine
- ^ Кеннауэй, Дэвид Дж. (2010). «Шизофрения: мультисистемное заболевание?». Журнал психофармакологии. SagePub. 24 (4): 5–14. Дои:10.1177/1359786810382059. ЧВК 2951587. PMID 20923915.
- ^ страница 3 из Бауэр, Брюс (25 сентября 1999 г.). "Неизведанный ландшафт дремоты". Новости науки. 156 (13): 205–207. Дои:10.2307/4011789. JSTOR 4011789. Получено 2008-07-27.
- ^ Бауэр, Брюс (25 сентября 1999 г.). "Неизведанный ландшафт дремоты". Новости науки. 156 (13): 205–207. Дои:10.2307/4011789. JSTOR 4011789. Получено 2008-07-27.
- ^ Клейтман, Натаниэль (1938, переработанный 1963, переизданный 1987) Сон и бодрствование (Вступление). Издательство Чикагского университета, серия Midway Reprints, ISBN 0-226-44073-7
- ^ Магазины, G (2007). «Клиническая диагностика и неправильная диагностика нарушений сна». Журнал неврологии, нейрохирургии и психиатрии. 78 (12): 1293–7. Дои:10.1136 / jnnp.2006.111179. ЧВК 2095611. PMID 18024690.
- ^ а б Benca RM (март 2005 г.). «Диагностика и лечение хронической бессонницы: обзор». Psychiatr Serv. 56 (3): 332–43. Дои:10.1176 / appi.ps.56.3.332. PMID 15746509. Архивировано из оригинал на 30.06.2012.
- ^ Волленберг, Энн (28 июля 2008 г.). «Пора просыпаться для расстройства сна». Guardian News and Media Limited. Получено 2008-08-03.
- ^ «Услуги сна». Имперский колледж здравоохранения NHS Trust. 2008. Архивировано с оригинал на 2008-10-04. Получено 2008-08-02.
- ^ Медицинские колледжи Южной Африки (CMSA). «Диплом по медицине сна Колледжа неврологов Южной Африки: DSM (SA)». Архивировано из оригинал на 2009-12-27. Получено 2010-02-05.
- ^ СОВЕТ ПО ПРОФЕССИЯМ ЗДРАВООХРАНЕНИЯ ЮЖНОЙ АФРИКИ (16 марта 2007 г.). "Правительственный вестник, Уведомления Совета, Raadskennisgewings, УВЕДОМЛЕНИЕ СОВЕТА 22 ОТ 2007 г.". Архивировано из оригинал (PDF) 4 июня 2011 г.. Получено 2010-02-06.
- ^ Южноафриканское общество медицины сна (2010). «САССМ». Получено 2010-02-06.
- ^ Организационно-научный комитет (2009 г.). «1-й ежегодный конгресс Южноафриканского общества медицины сна 2010 (SASSM 2010)». Архивировано из оригинал на 2011-07-16. Получено 2010-02-05.
- ^ "Американский совет по медицине сна: о ABSM". Архивировано из оригинал на 2008-09-15. Получено 2008-07-21.
- ^ Американская академия медицины сна (2008 г.). "Сертификация Совета по медицине сна - предыдущая (1978–2006 гг.)". Архивировано из оригинал на 2007-10-11. Получено 2008-07-27.
- ^ «Первоначальная сертификация по специальности медицины сна». 2008. Архивировано с оригинал на 2008-09-07. Получено 2008-07-27.
- ^ "Специальности и узкие места". Американская остеопатическая ассоциация. Архивировано из оригинал на 2015-08-13. Получено 23 сентября 2012.
- ^ «Американский совет по медицинским специальностям: сертификаты признанных врачей по специальностям и субспециальностям». Архивировано из оригинал на 2012-05-08. Получено 2008-07-21.
- ^ Объединенный специальный комитет, сформированный Американским торакальным обществом, Американским колледжем грудных врачей, Американской ассоциацией расстройств сна и Ассоциацией директоров программ лечения критических заболеваний легких (1994). «Заявление об обучении легочных врачей по вопросам нарушений сна». Получено 2014-09-02.CS1 maint: несколько имен: список авторов (связь)
- ^ «О AADSM». Академия стоматологической медицины сна. 2008 г.. Получено 2008-07-22.
- ^ "О ADBSM". Американский совет стоматологической медицины сна. Получено 2008-07-22.
- ^ «Стандарты аккредитации лабораторий по лечению нарушений дыхания, связанных со сном» (PDF). Американская академия медицины сна. Декабрь 2007. Архивировано с оригинал (PDF, 17 стр.) 18 декабря 2007 г.. Получено 2008-07-27.
- ^ а б c d Каталетто, Мэри Э .; Гила Герц (7 сентября 2005 г.). «Бессонница и нарушение циркадного ритма». eMedicine от WebMD. Получено 2008-08-03.
- ^ Джонс М.В. (1991). «Новый метод измерения дневной сонливости: шкала сонливости Эпворта». Спать. 14 (6): 540–5. Дои:10.1093 / сон / 14.6.540. PMID 1798888.
- ^ Полисомнография: обзор и клиническое применение в eMedicine
- ^ Словарь | Определение Темазепама В архиве 2013-05-30 в Wayback Machine
- ^ Jacobs, Gregg D .; Эдвард Ф. Пейс-Шотт; Роберт Стикголд; Майкл В. Отто (27 сентября 2004 г.). «Когнитивно-поведенческая терапия и фармакотерапия бессонницы: рандомизированное контролируемое исследование и прямое сравнение». Архивы внутренней медицины. 164 (17): 1888–1896. Дои:10.1001 / archinte.164.17.1888. PMID 15451764.
- ^ Барклай, Лори (27 июня 2006 г.). «Когнитивно-поведенческая терапия при хронической бессоннице лучше, чем зопиклон» (Medscape CME). Получено 2008-08-04.
Сивертсен Б., Омвик С., Паллесен С. и др. (Июнь 2006 г.). «Когнитивно-поведенческая терапия против зопиклона для лечения хронической первичной бессонницы у пожилых людей: рандомизированное контролируемое исследование». JAMA. 295 (24): 2851–8. Дои:10.1001 / jama.295.24.2851. PMID 16804151. - ^ Perlis, Michael L .; Майкл Т. Смит (15 февраля 2008 г.). «Как мы можем сделать CBT-I и другие услуги BSM широко доступными?». J Clin Sleep Med (От редакции). Американская академия медицины сна. 4 (1): 11–13. Дои:10.5664 / jcsm.27071. ЧВК 2276824. PMID 18350955.
- ^ Кенни, Т. (2011). Когнитивно-поведенческая терапия
- ^ Роули, Джеймс А .; Николас Лоренцо (7 сентября 2005 г.). "Бессонница". eMedicine от WebMD. Получено 2008-08-04.
- ^ Барклай, Лори; Чарльз Вега (5 ноября 2007 г.). «Выпущено руководство по лечению нарушений циркадного ритма сна». Медицинские новости medscape. Получено 2008-08-04.
- ^ Каюмов, Леонид; Грегори Браун; Рипу Джиндал; Кеннет Бутту; Колин М. Шапиро (1 января 2001 г.). «Рандомизированное, двойное слепое, плацебо-контролируемое перекрестное исследование влияния экзогенного мелатонина на синдром задержки фазы сна». Психосоматическая медицина. 63 (1): 40–48. Дои:10.1097/00006842-200101000-00005. PMID 11211063. S2CID 33330589. Получено 2008-08-04.
Ожидается, что воздействие яркого света утром и избегание света вечером ускорит наступление сна, но значительная часть пациентов с DSPS не может просыпаться раньше полудня, а иногда просыпаться даже позже ... Мелатониновая терапия DSPS является многообещающей, но ограниченной.
- ^ «DSPS - синдром задержки фазы сна». Получено 2008-08-04.
Но хотя лечение может быть эффективным для некоторых людей, большая часть людей, страдающих DSPS, не могут достичь и поддерживать нормальный график сна и бодрствования.
- ^ Даган Ы; Абади Дж. (Ноябрь 2001 г.). «Нарушение режима сна и бодрствования: неизлечимая на протяжении всей жизни патология циркадной временной структуры». Хронобиол. Int. 18 (6): 1019–27. Дои:10.1081 / CBI-100107975. PMID 11777076. S2CID 22712079.
Пациентов, страдающих инвалидностью от SWSD, следует побуждать к принятию того факта, что они страдают от постоянной инвалидности и что качество их жизни можно улучшить только в том случае, если они захотят пройти реабилитацию. Крайне важно, чтобы врачи распознавали медицинское состояние инвалидности SWSD у своих пациентов и доводили его до сведения государственных учреждений, ответственных за профессиональную и социальную реабилитацию.
- ^ Синдром обструктивного апноэ-гипопноэ сна в eMedicine
- ^ Гессманн, Х.-В .: Тренировка мышц языка (ZMT®) у пациентов с нСИПАП с синдромом обструктивного апноэ во сне (СОАС), Журнал медицины сна и психологии сна, издательство PIB, Дуйсбург, 2001 г.
- ^ Рандерат, В., Галетке, В., Домански, У., Вайткунат, Р., Рюле, К.-Х .: Тренировка мышц языка с помощью электрической нейростимуляции в лечении синдрома обструктивного апноэ во сне. Somnologie, Blackwell Verlag Berlin, Vol. 8, стр. 14 февраля 2004 г.
- ^ | Обзор системы сна Ooler, тесты Sleepcompare (2019)
- ^ | Охлаждение от бессонницы, Chilli Technology (2017)
дальнейшее чтение
- Американская академия медицины сна. Международная классификация нарушений сна: руководство по диагностике и кодированию. 2-е изд. Американская академия медицины сна, 2005.
- Национальная академия наук: Комитет по медицине сна и исследованиям Института медицины (США); Colten HR, Altevogt BM, редакторы. Нарушения сна и депривация сна: неудовлетворенная проблема общественного здравоохранения. Вашингтон (округ Колумбия): National Academies Press (США); 2006. Глава 5 (полный текст): Повышение осведомленности, диагностика и лечение нарушений сна,
